Синдром Коинуса – аллергический острый коронарный синдром
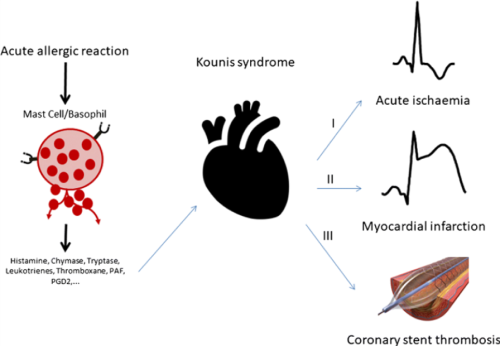
Синдром Коинуса (аллергический острый коронарный синдром) – это острый коронарный синдром (ОКС), развивающийся вследствие реакции гиперчувствительности. Основной патогенетический механизм заключается в действии медиаторов аллергии на коронарные артерии и последующем развитии вазоспазма. Синдром Коинуса может манифестировать как симптомами стенокардии или инфаркта миокарда, так и анафилактическим шоком и бронхо- или ларингоспазмом.
Оценка распространенности данного заболевания затруднена, поскольку в клинической практике зачастую синдром Коинуса остается не диагностированным. Исследование, проведенное в США, показало, что ежегодная распространенность синдрома Коинуса составляет 1,1% среди 253 420 пациентов, у которых были зарегистрированы аллергические реакции за последние семь лет.
Этиология и эпидемиология
Продукты питания, лекарственные препараты и различные внешние воздействия, например, укусы насекомых могут привести к развитию синдрома Коинуса. Однако наиболее часто причиной заболевания являются лекарственные препараты: метаанализ, проведенный Raschi и соавт. продемонстрировал, что из всех 252 статей на данную тему в 142 работах лекарственные средства (ЛС) приводили к развитию аллергического ОКС, включая такие часто применяемые препараты, как нестероидные противовоспалительные ЛС (НПВС), антибиотики, контрастные препараты, глюкокортикостероиды и ингибиторы протонной помпы. Кроме того, ЛС, применяемые для терапии анафилактических реакций, включая кортикостероиды, ранитидин и даже адреналин, в ряде клинических случаев выступали в качестве триггера развития синдрома Коинуса. Препараты, применяемые в стентах для предотвращения реэндотелизации (зотаролимус, биолимус) и материалы коронарных стентов (никель, хром, титан) также приводили к развитию данного синдрома.
Синдром Коинуса может развиваться у пациентов любого возраста, пола и расы, но считается, что наиболее часто он встречается в возрасте 40-70 лет и у пациентов мужского пола. В данной работе авторы провели обзор литературы по теме лекарственно-индуцированного синдрома Коинуса. По результатам исследования, наиболее частыми этиологическими факторами являлись антибиотики (6 случаев, в основном бета-лактамы), НПВС (4 случая), антинеопластические препараты (3 случая) и йодосодержащие контрастные препараты (2 случая). Возраст участников исследований составил от 31 до 92 лет, средний возраст – 59 лет; 52,2% пациентов – женского пола. Только у 8,7% отмечались аллергические реакции в анамнезе.
Патофизиология
Синдром Коинуса является острым коронарным синдромом, ассоциированным с аллергической реакцией, чаще всего анафилактической, в патогенезе которого участвуют тучные клетки и базофилы. Тучные клетки расположены в коже, дыхательных путях, мочеполовой, желудочно-кишечной и сердечно-сосудистой системе. Было обнаружено, что плотность тучных клеток в системе кровообращения повышается у пациентов с ишемической болезнью сердца (ИБС). Расположение данных клеток на поверхности кожи и слизистых позволяет им активно участвовать в аллергической реакции, поскольку данные ткани наиболее часто контактируют с различными антигенами.
Классический механизм аллергической активации тучных клеток обуславливается связыванием антиген-специфичных иммуноглобулинов E (IgE) с рецептором на поверхности тучной клетки. Однако описан механизм IgE-независимой активации тучных клеток, при этом симптомы в ходе данной аллергической реакции не отличаются от классического варианта. Например, активация комплемента может вызвать аллергическую реакцию даже при первом столкновении с аллергеном (в данном случае с ЛС). Другим механизмом является IgG-опосредованная активация тучных клеток и нейтрофилом через рецепторы FcγRI на поверхности клеток. Кроме того, существует механизм активации через рецептор MRGPRX2 тучной клетки, и данный рецептор может связываться с пептидными препаратами, такими как опиоиды, хинолоны, икатибант и блокаторы нервно-мышечных синапсов.
Когда тучные клетки и базофилы активируются, запускается сигнальный каскад и дальнейшие реакции дегрануляции и выделения в среду вазоактивных веществ из клеток. Медиаторы выделяются местно, но могут воздействовать на весь организм, циркулируя в крови, что приводит к бронхоконстрикции и повышению проницаемости сосудов, вследствие которой развивается крапивница, ангионевротический отек и гипотензия. Такие медиаторы аллергии называются вторичными, поскольку синтезируются после контакта с аллергеном.
В системе кровообращения медиаторы могут приводить к вазоконстрикции напрямую через связывание гистамина с коронарными H1 и H2 рецепторами. Гистамин также повышает экспрессию тканевого фактора и фактора активации тромбоцитов, что может усиливать тромбообразование. Триптазы и химазы, протеазы тучных клеток, способы активировать металлопротеиназы, что индицирует разрушение коллагена и может привести к отрыву имеющейся атеросклеротической бляшки.
Липидные медиаторы также влияют на сердечно-сосудистую систему: например, лейкотриены могут вести к вазоконстрикции, и установлено, что их синтез повышается в острой фазе нестабильной стенокардии. Фактор активации тромбоцитов повышает проницаемость сосудов, снижает сердечный выброс и приводит к сокращению гладкой мускулатуры коронарных сосудов, что ведет к развитию недостаточности кровообращения.
Клиническая картина и классификация
Клинически синдром Коинуса манифестирует как острая, подострая или хроническая аллергическая реакция, сопровождаемая симптомами со стороны сердечно-сосудистой системы. В 80% случаев симптомы появляются в течение часа после воздействия аллергена. Наиболее часто встречается боль в грудной клетке (60%) и гипотензия (75%), однако дерматологические и респираторные проявления были зарегистрированы в 70% и 30% случаев соответственно.
В настоящее время описано 3 типа синдрома Коинуса, и дифференциальный диагноз между ними необходим для правильного подбора терапии. Все три типа заболевания имеют общий патогенетический механизм – нарушение циркуляции в коронарных сосудах вследствие воздействия активированных аллергенами тучных клеток.
1 тип: Коронарная обструкция вторичная вазоспазму. Является наиболее распространенным вариантом синдрома Коинуса и встречается в 72,6% случаев. Наиболее типична для молодых пациентов, не имеющих факторов риска и ИБС в анамнезе. Данный вариант развивается вследствие эндотелиальной дисфункции и/или микрососудистой ишемии и характеризуется спазмом коронарных артерий, что приводит к изменениям на ЭКГ, вторичным относительно ишемии. Кардиомаркеры могут как отражать ишемические изменения, так и быть в норме.
2 тип: Характерна для пациентов, имеющих факторы риска и атеросклеротические изменения сосудов. В данном варианте заболевания выброс медиаторов воспаления в острую фазу аллергической реакции приводит к изолированному спазму коронарных артерий или повреждению и отрыву атеросклеротической бляшки с последующим развитием острого коронарного синдрома. Синдром Коинуса 2 типа встречается в 22,3% случаев.
3 тип: Данный вариант подразумевает наличие стента у пациента и развитие тромбоза в нем вследствие аллергической реакции. В тромбах в таком варианте обнаруживается большое количество эозинофилов. Ишемия миокарда развивается вследствие активации и агрегации тромбоцитов, триггером для которых являются провоспалительные медиаторы. 3 тип синдрома Коинуса описан в 5,1% случаев. В настоящее время выделяют подтипы 3a и 3b: первый подтип связан с системной аллергической реакцией и является более частым вариантов; второй подтип приводит к тромбозу стента вследствие локальной аллергической реакции, вызванной компонентами стента.
В последнее время выделяют ещё один тип синдрома Коинуса, характеризующийся развитием ОКС спустя 48 часов после возникшей аллергической реакции.
Диагностика
Диагноз лекарственно-индуцированного синдрома Коинуса основывается на манифестации анафилактической реакции, поскольку это состояние является наиболее острым и выходит на первый план для подбора терапии. В острую фазу симптомы могут быть неспецифичными, поэтому рекомендуется биохимическое исследование триптаз сыворотки и кардиомаркеров (тропонина и креатинкиназы). Рекомендуется выполнение ЭКГ и далее ЭХО-КГ или коронароангиографии для верификации диагноза.
Наиболее частой находкой на ЭКГ при синдроме Коинуса является элевация сегмента ST в передних и боковых отведениях, однако возможно формирование ОКС без подъема сегмента ST. В случаях ОКС вследствие вазоспазма изменения на ЭКГ преходящие. В соответствии с результатами ЭКГ возможно разделение пациентов на 2 категории:
- Пациенты с персистирующей элевацией ST (>20 минут) и болью в грудной клетке. Таким пациентам необходимо срочное выполнение чрескожного коронарного вмешательства (ЧКВ).
- Элевация ST и иные изменения на ЭКГ преходящие и могут не быть выявлены вовремя. Таким пациентам можно отложить выполнение реперфузионной ЧКВ.
После терапии острой фазы авторы рекомендуют проведение теста активации базофилов и специфических IgE, провокационные пробы для выявления аллергии на определенные лекарственные препараты. Однако при проведении аллергологических тестов важно учитывать, что пациенты, в анамнезе которых имеется анафилактическая реакция, относятся к группе высокого риска. Диагностика перекрестных реакций рекомендуется при выявлении аллергии на бета-лактамы и НПВС.
Лечение
В настоящее время не существует клинических рекомендаций для терапии синдрома Коинуса, а описанных клинических случаев недостаточно для формирования рекомендаций с высокой степенью доказательности.
Авторы статьи рекомендуют выбирать терапию в зависимости от ведущего клинического симптома заболевания: анафилаксии с нарушением дыхания или симптомов ОКС с болью в грудной клетке.
Важно помнить, что действия препаратов, применяемых при анафилактическом шоке и ОКС, во многом противоположны. Анафилактический шок требует применения вазоконстрикторов, таких как адреналин, что может усилить ишемию и ухудшить течение ОКС. Адреналин является терапией выбора при анафилактическом шоке, однако он может удлинять интервал QT, индуцировать спазм коронарных артерий и приводить к развитию аритмии, особенно у пожилых пациентов, страдающих артериальной гипертензией. Одним из осложнений введения адреналина является развитие адреналин-индуцированного инфаркта миокарда. Кроме того, он усиливает агрегацию тромбоцитов и повышает синтез тромбоксана B2. В отличие от синдрома Коинуса, адреналин-индуцированный инфаркт миокарда развивается в первые 15 минут после введения препарата. Авторы рекомендуют применять адреналин для случаев синдрома Коинуса, в которых превалирует симптоматика анафилактического шока и ларингоспазм. Для предупреждения развития бифазной анафилаксии рекомендуется применение глюкортикостероидов. Поскольку применение адреналина может ухудшить течение ОКС, авторы предлагают применение глюкагона, так как он обладает инотропным и хронотропным эффектом, не связанными с воздействием на β2-адренорецепторы.
С другой стороны, применение вазодилататоров в случае анафилактического шока также ухудшает его течение, поскольку шок характеризуется гипотензией. Препаратами выбора для терапии ОКС при синдроме Коинуса авторы считают блокаторы кальциевых каналов. В свою очередь аспирин в описанных работах не показал эффективность для терапии данного заболевания, однако, согласно клиническим рекомендациям, ацетилсалициловая кислота обязательна к использованию в тройной антиагрегантной терапии ОКС.
Для 1 типа рекомендовано раннее начало противоаллергической терапии, что может уменьшить вазоспазм. Для 2 и 3 типа авторы считают приоритетным терапию согласно клиническим рекомендациям для лечения ОКС. В 3 типа рекомендуется аспирация тромботического содержимого из стента и дальнейшее гистологическое исследование тромба для подтверждения эозинофильной инфильтрации и наличия тучных клеток.
Авторы считают высоко эффективным и необходимым применение десенситизации к ЛС у пациентов, имеющих аллергическую реакцию на определенные препараты. Десенситизация может применяться у пациентов с 1 и 4 типом гиперчувствительности, тогда как для пациентов со 2 и 3 типом она противопоказана. Часто аллергические реакции вызываются препаратами первой линии терапии различных заболеваний, например, бета-лактамами, что снижает эффективность лечения. Применение десентизации как инструмента профилактики аллергических реакций расширяет возможности применения ЛС первой линии. Например, в литературе описаны случаи успешной десенситизации к аспирину, и, таким образом, при развитии синдрома Коинуса у данного пациента к другим препаратам, он может быть успешно применен для купирования ОКС как часть тройной антиагрегантной терапии.
Таким образом, синдром Коинуса является заболеванием, диагностика и терапия которого затруднены. Любое ЛС может привести к развитию лекарственно-индуцированного синдрома Коинуса, и наиболее часто такой эффект имеют бета-лактамы и НПВС, что необходимо учитывать в клинической практике. Десенситизация также может быть эффективна в случаях наличия аллергических реакций на широко применяемые ЛС. Однако требуются дальнейшие исследования, направленные на оценку безопасности и эффективности предложенных вариантов ведения пациентов с синдромом Коинуса.
Источник: Ollo-Morales P. et al. Drug-Induced Kounis Syndrome: Latest Novelties // Curr. Treat. Options Allergy. 2023.
Перевод и адаптация Шадеркина Анастасия (команда Доквей), Сеченовский университет, Москва.



